日進市で泌尿器科をお探しなら当院へ
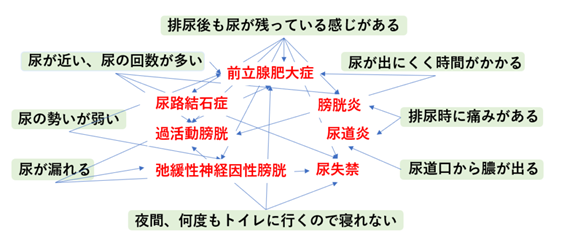 おしっこのトラブルでお悩みではありませんか?排尿に関する悩みは人それぞれ異なります。例えば、「尿が近い」「尿の回数が多い」「尿が出にくく時間がかかる」「尿の勢いが弱い」「排尿時に痛みがある」「排尿後も尿が残っている感じがする」「尿に血が混じる」「夜間、何度もトイレに行くので寝られない」「尿が漏れる」などの症状があります。
おしっこのトラブルでお悩みではありませんか?排尿に関する悩みは人それぞれ異なります。例えば、「尿が近い」「尿の回数が多い」「尿が出にくく時間がかかる」「尿の勢いが弱い」「排尿時に痛みがある」「排尿後も尿が残っている感じがする」「尿に血が混じる」「夜間、何度もトイレに行くので寝られない」「尿が漏れる」などの症状があります。
年齢のせいだからと諦めてしまったり、排尿の症状を話すのが恥ずかしくて病院に行けない方も多くいらっしゃいます。しかし、排尿の悩みは医師の指導のもとで適切な管理や治療を受けることで改善する可能性があります。お薬だけでなく、行動や食事の見直しが必要な場合もあります。
排尿に関する悩みを解決し、安心して日常生活を送り、活動的な毎日を取り戻せるようサポートさせていただきます。
尿漏れ(尿失禁)
尿漏れ(尿失禁)の原因と症状
 尿漏れ(尿失禁)とは、自分の意志とは関係なく尿が漏れてしまう状態を指します。特に高齢者においては、尿漏れの頻度が非常に高く、施設などでは多くの方が尿漏れのためにオムツを着用しています。尿漏れ自体は直接命に関わるものではありませんが、生活の質を著しく低下させ、精神的な苦痛となり、生活範囲を狭める要因となります。多くの方は、尿漏れを恥ずかしいことと捉え、「年齢のせい」として深刻に考えず、相談をためらうケースが多く見られます。
尿漏れ(尿失禁)とは、自分の意志とは関係なく尿が漏れてしまう状態を指します。特に高齢者においては、尿漏れの頻度が非常に高く、施設などでは多くの方が尿漏れのためにオムツを着用しています。尿漏れ自体は直接命に関わるものではありませんが、生活の質を著しく低下させ、精神的な苦痛となり、生活範囲を狭める要因となります。多くの方は、尿漏れを恥ずかしいことと捉え、「年齢のせい」として深刻に考えず、相談をためらうケースが多く見られます。
通常、膀胱は300から400ml程度の尿を貯留し、排尿後は膀胱内に尿を残すことなく収縮します。しかし、この膀胱の機能において「尿を適切に貯めることができない」(蓄尿障害)や「尿を適切に排泄することができない」(排出障害)があると、尿漏れが発生します。
尿漏れの原因には腹圧性、切迫性、溢流性、機能性などいくつか種類があります。原因によって症状の現れ方が異なるため、適切な治療や介護の工夫が求められます。
尿漏れ(尿失禁)の診断

尿漏れの評価には、患者の病歴が非常に重要です。尿漏れが始まった時期や、どのような状況(例えば、咳をする、歩くといった動作)で発生するか、頻度や尿の量、最も困っている症状は何かなど、詳細な情報を確認する必要があります。また、飲水量やそのタイミングも重要な要素です。これらの情報を基に、尿漏れの原因や状況をより正確に把握することができます。
一般的な診察に加えて、残尿量の測定や採血・尿検査なども行い、総合的に判断していきます。
尿漏れ(尿失禁)の治療
尿漏れの治療には、行動療法、薬物療法、手術などがあります。第一に行動療法が行われますが、ご高齢の方では、行動療法を実際に行うことが困難な場合もあり、薬物療法などを積極的に組み合わせて行います。
尿漏れに対する行動療法とは
排泄介助
あらかじめ決めた時間毎にトイレに誘導します。排尿の習慣のパターンが決まっていれば、個々の患者さんの習慣に合わせて排尿のための誘導を行います。尿意の自発的な意思表示が難しい場合は定時的に尿意を確認し、排尿のための誘導を行います。子供に排尿習慣を身につけさせるような方法に似ています。
膀胱訓練
尿意があってから排尿を我慢する訓練を行います。尿意を感じてもリラックスしてもらい、徐々に排尿間隔を延ばすようにしていきます。認知症が進行している場合は難しいことが多いです。
骨盤底筋リハビリテーション
骨盤底筋は骨盤の底部にある薄い筋肉が重なり合っているところで、骨盤底筋群とも呼ばれます。骨盤底筋群の上に膀胱、直腸、子宮がのっていて、それらを支えるように働いています。また、尿道や肛門の排泄口の開閉にも関わります。特に女性は出産や加齢で骨盤底筋群が男性に比べて緩みやすいです。
例として、おならを我慢するように肛門を締め、次に尿をがまんするように尿道を締め、骨盤底筋群を持ち上げるような感覚を10秒ぐらい保つなどの訓練を繰り返します。
尿漏れ(尿失禁)の注意点
尿漏れに関して関心が低いのが問題です。尿漏れは、介護する側・介護される側の精神的な負担やオムツを含めた費用的な負担も大きい疾患です。不安なことがあれば一度ご相談ください。
尿路感染症、尿道炎、便秘などでは、慢性経過をたどらない一過性の尿漏れを来たすことがあります。また多尿症の症状の一つとして尿漏れをおこすことがあります。
多尿をきたす原因
- 糖尿病
- 水分量が多い
- 利尿薬などの使用
- 心因性多飲
- 尿崩症
- 電解質異常
前立腺肥大
前立腺肥大症の原因と症状
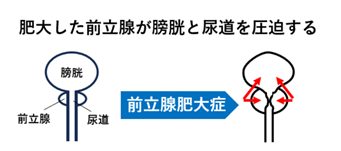
 前立腺は、男性のみに存在し、精子に栄養を与え保護する前立腺液を作る重要な臓器です。この前立腺は加齢に伴い大きくなることが一般的です。前立腺が肥大すると、尿の通り道である尿道を取り囲む位置にあるため、尿道を圧迫し、排尿に関するさまざまな問題が生じます。また、前立腺は膀胱とも非常に近接しており、その影響で膀胱の機能にも影響を与える可能性があります。
前立腺は、男性のみに存在し、精子に栄養を与え保護する前立腺液を作る重要な臓器です。この前立腺は加齢に伴い大きくなることが一般的です。前立腺が肥大すると、尿の通り道である尿道を取り囲む位置にあるため、尿道を圧迫し、排尿に関するさまざまな問題が生じます。また、前立腺は膀胱とも非常に近接しており、その影響で膀胱の機能にも影響を与える可能性があります。
前立腺肥大症の構成要素
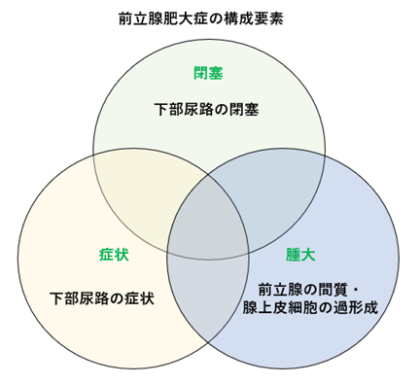
前立腺肥大症の構成要素は、前立腺の腫大、下部尿路症状、下部尿路の閉塞の3要素です。これに加えて、膀胱の機能や全身状態の異常も関与します。
前立腺が腫大していても、必ずしも「肥大した前立腺が膀胱を圧迫して容積を減少させることによる症状」や「肥大した前立腺が尿道を圧迫して狭窄を引き起こす症状」が現れるわけではありません。
前立腺肥大症による主な症状
- 排尿回数が増える
- 夜間に尿意のため何度も目が覚める
- 突然、我慢ができないような尿意が出現する
- 尿がなかなか出てこない、時間がかかる
- 尿を出すのに力を入れる必要がある
- 尿の勢いが弱く、途中で途切れる
- 排尿後もまだ尿を出したい感覚が残る
- 排尿後も尿がたらたらと漏れてくる
前立腺肥大症の診断方法
前立腺肥大症の診断方法は、症状や経過の確認、前立腺の大きさを画像で測定することで総合的に判断します。また、前立腺肥大症が疑われる場合、血清PSA値の測定は前立腺がんとの鑑別や前立腺の体積の推測に有効です。
前立腺肥大症の治療
前立腺肥大症の治療には、まず生活習慣や飲水習慣の見直しが必要です。また、内服薬が原因で排尿障害が生じている場合は、薬剤の中止が可能か検討する必要があります。初期の薬物治療では、α遮断薬と呼ばれる飲み薬が用いられます。前立腺の腫大の程度や過活動性膀胱の症状がある場合には、他の薬剤を併用することも考慮されます。これらの薬物治療でも効果が不十分な場合、手術治療の適応を検討し、さらに詳しい検査が必要です。
前立腺肥大症の注意点
α遮断薬の副作用として、めまいや立ちくらみ、ふらつきが見られることがあります。また、α遮断薬を内服中の場合、眼科手術において術中虹彩緊張低下症候群が多く見られるという報告があり、特に白内障手術を受ける際には、医師に内服薬の情報を伝えることが重要です。
さらに、生活習慣病である高血圧や脂質異常症が膀胱や前立腺の虚血を引き起こし、前立腺肥大の進行や膀胱機能の低下に影響を与えることがあるとされています。そのため、生活習慣病の改善も治療の一環として重要です。

過活動膀胱
過活動膀胱の原因と症状
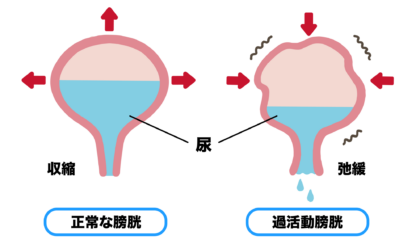 過活動膀胱は、急な尿意切迫感を伴い、通常は頻尿や夜間頻尿を引き起こす病気の総称です。膀胱が過敏になり、尿が十分に溜まっていなくても膀胱が収縮してしまう状態を指します。尿漏れの有無は、この疾患の定義には含まれていません。過活動膀胱は生命に直接的な影響を与えることは少ないものの、生活の質に大きく影響を与え、高齢者においては転倒のリスクが増加し、介助者にも負担をかけることがあります。
過活動膀胱は、急な尿意切迫感を伴い、通常は頻尿や夜間頻尿を引き起こす病気の総称です。膀胱が過敏になり、尿が十分に溜まっていなくても膀胱が収縮してしまう状態を指します。尿漏れの有無は、この疾患の定義には含まれていません。過活動膀胱は生命に直接的な影響を与えることは少ないものの、生活の質に大きく影響を与え、高齢者においては転倒のリスクが増加し、介助者にも負担をかけることがあります。
過活動膀胱の診断方法
過活動膀胱の診断には、同様の症状を引き起こす他の疾患を除外することが重要です。特に、予後に影響を与える可能性のある疾患を見逃さないようにする必要があります。診断や治療後の評価として、排尿後に膀胱内に残っている尿量(残尿量)を測定することも行われます。
過活動膀胱と鑑別すべき疾患
- 膀胱癌などの悪性腫瘍
- 尿路結石
- 膀胱炎などの炎症性疾患
- 膀胱周囲の異常(骨盤部の手術歴、臓器脱など)
- 多尿、多飲
- 心因性頻尿
- 薬剤による副作用
- 認知症
過活動膀胱の治療
過活動膀胱の治療において、最初に行うべきは行動療法です。行動療法には、以下の方法が含まれます。
膀胱訓練では、排尿を我慢する訓練を行い、膀胱の収縮をコントロールする能力を高めます。骨盤底筋トレーニングでは、骨盤底筋を鍛えることで尿意を感じた際の膀胱の収縮を抑える効果が期待できます。飲水量の調節は、適切な飲水量を保つことで膀胱に過剰な負担をかけないようにします。カフェインやアルコールの摂取を控えることも重要で、これらは膀胱を刺激し、過活動を引き起こしやすくするため、摂取を控えることが推奨されます。体重を減らすことにより、膀胱や骨盤底筋への負担を軽減できます。特に下半身の冷えを避けることが重要で、冷えが膀胱の過活動を助長することがあります。
行動療法を行った後も症状の改善が見られない場合には、薬物治療を検討します。一般的な薬物治療には、膀胱の筋肉をリラックスさせ頻尿や尿意切迫感を軽減するβ3作動薬や、膀胱の異常な収縮を抑え過活動を減少させる抗コリン薬があります。また、過活動膀胱が前立腺肥大症に関連している場合は、前立腺肥大症の治療も同時に行う必要があります。

過活動膀胱の注意点
抗コリン薬の内服の副作用で、口腔内の乾燥、便秘、尿閉、緑内障発作などがあります。事前に閉塞隅角緑内障がないことを確認する必要があります。また、治療の効果を評価し、薬剤の調整を行うために、排尿日誌をつけることが推奨されます。
神経因性膀胱
神経因性膀胱の原因と症状
神経因性膀胱は、脳・脊髄の中枢神経または脊髄から膀胱までの末梢神経の損傷によって、膀胱機能障害を引き起こす病気の総称です。尿の貯留や排尿は、脳から脊髄、そして膀胱へと神経を通じて情報が伝達されることによって、膀胱の伸縮をコントロールされています。神経因性膀胱の症状は、神経損傷の部位によって異なります。一般的には、脳から仙髄と呼ばれる脊髄の間の神経障害では、痙性神経因性膀胱となり、頻尿や尿意切迫など、膀胱が過敏な状態になります。一方、仙髄から膀胱までの間の神経障害では、弛緩性神経因性膀胱となり、尿が出しにくいなど、膀胱の収縮力が弱くなる状態が見られます。痙性と弛緩性の要素が混合して障害が引き起こされる場合も多く存在します。
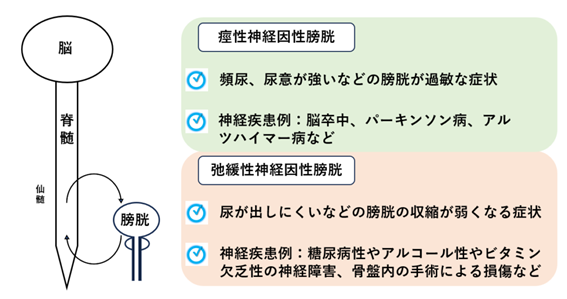
神経因性膀胱の診断方法
排尿に関する症状と、神経に関わる疾患の既往、神経所見から判断を行います。
また、残尿量、腹部の超音波や腎機能などの検査から総合的に判断をします。
神経因性膀胱の治療
痙性神経因性膀胱(尿を貯められず、頻尿)に対しては、膀胱の収縮を抑制する薬物療法が行われます。また、過活動膀胱と同様に膀胱訓練や骨盤底筋訓練が推奨されることがあります。
弛緩性神経因性膀胱(尿が出しにくい)に対しては、膀胱の収縮を促進する薬物療法やカテーテルによる管理が必要となることがあります。カテーテル法には、必要時に尿道からカテーテルを挿入して尿を排出し、膀胱が空になったらカテーテルを抜く方法と、持続的にカテーテルを留置する方法があります。
また、上記の保存的治療法で十分な効果が得られない場合には、さらなる治療が検討されることがあります。治療の目標は、症状の改善だけでなく、生活リズムに支障をきたさないようにし、尿路感染症や尿路結石の予防、腎機能障害の進行防止なども含まれます。
神経因性膀胱の注意点
排尿に関する症状を契機に神経の病気が発見されることも少なくありません。また、前立腺肥大などの併存疾患があることが多く、これにより症状が変化する場合があります。
尿路結石
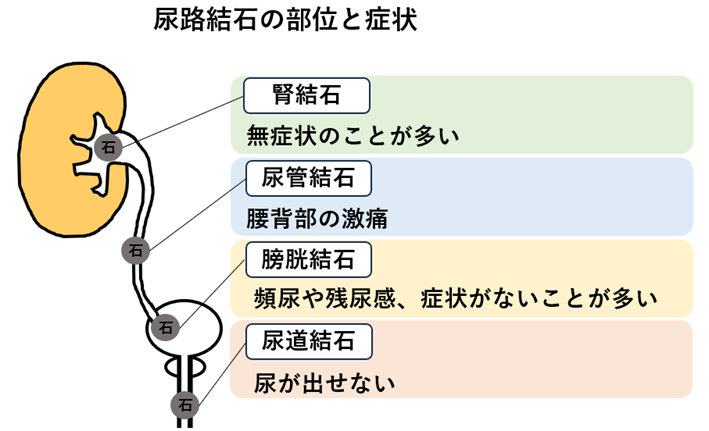
尿路結石の原因と症状
 尿路結石は、生活習慣の欧米化により発生率が増加しています。生涯のうちに男性で約6~7人に1人、女性では約10人に1人が尿路結石を発症すると言われています。尿路結石の多くは腎臓内で形成されますが、腎臓内にあるうちは無症状であることが多いです。しかし、結石が尿管に降りてくると、尿管を閉塞し、腎盂(腎臓の内圧)が急激に増加するため、激しい発作性の腹痛が生じます。痛みの激しさから救急車で運ばれる患者も多いです。結石がある側の脇腹に痛みが始まり、その後は背中や足の方に広がり、痛みは数時間続くことがありますが、急に無症状になったり、数分おきに痛みが強弱するなどの波があるのが特徴です。
尿路結石は、生活習慣の欧米化により発生率が増加しています。生涯のうちに男性で約6~7人に1人、女性では約10人に1人が尿路結石を発症すると言われています。尿路結石の多くは腎臓内で形成されますが、腎臓内にあるうちは無症状であることが多いです。しかし、結石が尿管に降りてくると、尿管を閉塞し、腎盂(腎臓の内圧)が急激に増加するため、激しい発作性の腹痛が生じます。痛みの激しさから救急車で運ばれる患者も多いです。結石がある側の脇腹に痛みが始まり、その後は背中や足の方に広がり、痛みは数時間続くことがありますが、急に無症状になったり、数分おきに痛みが強弱するなどの波があるのが特徴です。
尿路結石は、生活習慣病の原因と同じような食生活以外にも、遺伝的要因、内分泌疾患、繰り返す尿路感染症、尿の停滞など、さまざまな原因が考えられます。尿中のカルシウム、シュウ酸、尿酸などが多くなると、結石ができやすいとされています。そのため、原因を特定することが重要で、対策は原因によって異なります。
尿路結石の診断方法
尿路結石の診断には、まず一般的な尿検査が行われます。細菌感染の合併が疑われる場合には、細菌の培養検査も実施されることがあります。
尿路結石の位置を特定するためには、X線撮影やCT検査が主に用いられます。また、超音波検査では、尿路結石による尿路の閉塞に伴う腎盂の拡張(=水腎)を確認したり、尿管の上部や膀胱と尿管の移行部にある結石を捉えることができる場合があります。
結石が排出された際には、その結石を分析することで成因が判明することがあります。成因がわかることで、治療や予防に役立つ情報を得ることができるため、排出された結石は持参することが推奨されます。
尿路結石の治療
疼痛発作がある場合には、鎮痛薬や鎮痙剤を使用して痛みを緩和します。結石を溶かしたり排出しやすくする薬もありますが、即効性がないため、急激な痛みに対しては効果がありません。
尿路結石の治療法は、結石の大きさや場所によって異なります。結石が5~10mm以下の場合は、自然に体外に排石されることが多く、保存的治療が選択されます。この場合、水分を十分に摂取し、適度な運動を行うことで尿管の働きを促進し、結石が排石されやすくなります。
保存的治療でも排石されない場合や、結石が10mm以上の場合には、体外衝撃波結石破砕術(ESWL)や内視鏡手術が必要となることがあります。
予防に関しては、尿路結石の原因や病態によって異なるため、適切な薬物治療や予防法が求められます。水分摂取はすべての結石の予防に有効であり、水分摂取が少ない習慣のある人は、積極的に水を飲んで尿を薄くすることが重要です。また、食生活に問題がある場合は、栄養の偏りを改善することも重要です。
尿路結石の注意点
近年では、検診や他の検査の際に画像検査で偶然に尿路結石が発見されることが多くなっています。不安がある場合は、一度ご相談ください。また、尿路結石が尿路を閉塞すると細菌感染を引き起こし、重症化する恐れがあります。発熱にも注意が必要です。
男性更年期障害
男性更年期障害(LOH症候群)の原因と症状
 年齢を重ねるにつれて、男性ではテストステロンという男性ホルモンのレベルが低下します。このテストステロンの低下に伴い、以下のような症状が現れることがあります。
年齢を重ねるにつれて、男性ではテストステロンという男性ホルモンのレベルが低下します。このテストステロンの低下に伴い、以下のような症状が現れることがあります。
- うつ症状
- 疲労感
- 筋力の低下
- 睡眠不足
- 性欲の減退
- 勃起不全(ED)
これらの症状は、男性更年期障害、またはLOH(Late-onset hypogonadism)症候群と呼ばれます。女性の更年期障害は、エストロゲンという女性ホルモンが急激に減少する閉経前後に発症し、閉経後に徐々に症状が改善することが多いですが、男性の場合は40歳以降に男性ホルモンが緩やかに低下し続けるため、発症時期には個人差があり、症状が一時的ではなく長期間続くことがあります。
男性更年期障害(LOH症候群)の診断方法
診断には、身体症状、精神症状、性機能症状の有無を確認し、血液検査で血中のテストステロン値を測定します。血中のテストステロン値が低いほど症状が重度であるとは限らず、個人差があるため、症状の評価は慎重に行う必要があります。
男性更年期障害(LOH症候群)の治療
男性更年期障害の治療には、ホルモン補充療法が中心となります。日本では、主に注射製剤が使用され、数週ごとに筋肉注射を行う方法が一般的です。効果がある場合、注射直後から症状の改善が見られることがあります。ただし、ホルモンは男性生殖器以外にも作用するため、さまざまな副作用が生じる可能性があります。その一つとして、多血症があり、血液が粘稠になることで心臓や脳の血管疾患のリスクが増す可能性があります。そのため、治療前後に定期的な血液検査が必要です。
男性更年期障害(LOH症候群)の注意点
男性更年期障害の症状は加齢そのものや他の疾患によるものである可能性もあるため、他に病気が存在する場合は、まずそれらの疾患や生活習慣病の管理が優先されます。また、ホルモン療法は多血症、肝機能障害、前立腺がん、睡眠時無呼吸症候群などの病歴がある患者には適応されません。
性感染症
性感染症の原因と症状
 性感染症とは、性行為によって原因となる微生物が伝播される感染症です。近年、性行為の多様化に伴い、陰部以外にも、咽頭、結膜、直腸などに性感染症の微生物が検出され、症状を引き起こすことがあります。
性感染症とは、性行為によって原因となる微生物が伝播される感染症です。近年、性行為の多様化に伴い、陰部以外にも、咽頭、結膜、直腸などに性感染症の微生物が検出され、症状を引き起こすことがあります。
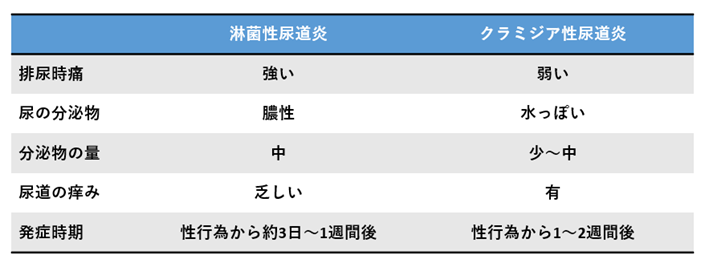
性感染症の一つに、淋菌やクラミジアが原因となる尿道炎があります。尿道炎の症状には、排尿時の痛み、尿道からの膿の分泌、痒みなどがあります。男性では、淋菌性尿道炎の方がクラミジア性尿道炎に比べて症状が強い傾向があります。淋菌は性行為をしてから約3日~1週間後に、クラミジアは1~2週間後に症状が現れます。
性感染症の診断方法
性感染症の診断には、症状や発症までの期間などを総合的に判断することがありますが、これだけでは確定診断にはなりません。そのため、確定診断には初尿(初めに出る尿)を採取し、核酸増幅法(NAAT)という検査を行います。この検査は、性感染症の原因となる微生物の遺伝子を検出することで、診断のサポートをします。
性感染症の治療
淋菌性尿道炎には、抗菌薬のセフトリアキソンを点滴投与します。
クラミジア性尿道炎には、アジスロマイシンやニューキノロン系の抗菌薬を内服します。
性感染症の注意点
性感染症を放置すると、不妊の原因となる可能性があるほか、尿道狭窄、精巣上体炎、前立腺炎、卵管炎などに進展する恐れがあります。
症状には個人差があり、無症状のケースも存在します。これにより、知らず知らずのうちに感染を広げてしまうこともあります。受診の際に「どこに行けばいいかわからない」「怖い」「恥ずかしい」と感じて受診をためらう方も多いですが、不安があれば一度ご相談ください。
症状が消失しても、処方された抗菌薬は最後まで内服する必要があります。抗菌薬が効かない場合やアレルギー反応が出た場合は、別の抗菌薬に変更する必要があります。また、同時にパートナーの受診も必要です。再診が必要とされた場合は、必ず再診してください。
膀胱炎
膀胱炎の原因と症状
 膀胱炎は、感染症の中でも比較的多く見られる疾患です。尿の排泄口から細菌が侵入し、膀胱内に炎症を引き起こします。特に女性は、肛門と尿道との距離が近く、尿道が短いため、膀胱炎の発症頻度が高いです。膀胱炎は、基礎疾患がない急性単純性膀胱炎と、前立腺肥大症や神経因性膀胱などの基礎疾患がある複雑性膀胱炎に分類されます。この分類は病態の理解だけでなく、治療方針にも影響します。
膀胱炎は、感染症の中でも比較的多く見られる疾患です。尿の排泄口から細菌が侵入し、膀胱内に炎症を引き起こします。特に女性は、肛門と尿道との距離が近く、尿道が短いため、膀胱炎の発症頻度が高いです。膀胱炎は、基礎疾患がない急性単純性膀胱炎と、前立腺肥大症や神経因性膀胱などの基礎疾患がある複雑性膀胱炎に分類されます。この分類は病態の理解だけでなく、治療方針にも影響します。
膀胱炎の症状には、頻尿、排尿時の痛み、尿の混濁、残尿感、膀胱部位の違和感などがありますが、通常は発熱を伴いません。
膀胱炎の診断方法
膀胱炎の診断には尿検査が必要です。尿中に細菌や白血球が増えていないか確認します。治療を行っても症状が改善しない場合や再発を繰り返す場合、複雑性尿路感染症が疑われる場合には、尿培養検査を行い、原因菌や薬剤の感受性を調べることがあります。
膀胱炎の治療
膀胱炎の治療には、効果が期待される抗菌薬を3日間内服します。複雑性膀胱炎の場合は、より長期間の治療が必要となることがあります。
膀胱炎の注意点
膀胱よりも上流に位置する腎臓に細菌が達し、腎実質に炎症を引き起こすと、腎盂腎炎と呼ばれます。腎盂腎炎では、膀胱炎の症状に加えて、発熱、腰痛、嘔気や嘔吐などの症状が現れることがあります。さらに、腎実質に留まらず、血中に細菌が感染すると敗血症と呼ばれる重症化を引き起こす恐れがあります。この場合、内服による治療では効果が不十分なことが多く、点滴での治療が必要となることがあります。
また、細菌尿が認められても膀胱炎症状や発熱がない場合は、無症候性細菌尿と呼ばれます。この場合、妊婦や泌尿器科的処置の前を除き、通常は治療の対象とはなりません。
膀胱炎を繰り返す場合は、前立腺肥大症や膀胱の機能に問題がある可能性があるため、膀胱炎の治療と合わせて、これらの精査と治療を行うことが重要です。